El desarrollo de las vacunas contra el SARS-CoV-2, responsable de la infección covid-19, se ha logrado en un tiempo impensable hace pocos años, quizás con demasiada rapidez a la luz de hechos recientes. Algunas de las cuestiones que se plantearon tiempo ha, con otras vacunas para otras enfermedades infecciosas, siguen siendo actuales. La principal, ¿quién se debe vacunar primero?, ¿cómo hacer cumplir las prioridades?, y ¿quién, y cuánto, se ha de pagar? Demasiados actores, a veces mandando, otras huyendo de sus responsabilidades, decidiendo de manera desorganizada y contradictoria, improvisando en medio del incendio.
La retrospectiva puede servir de referencia. He aquí algunos ejemplos:
1803: VIRUELA.-
Antes de esa fecha, en 1796, el médico británico Edward Jenner desarrolló la primera vacuna de la historia partiendo de la observación de que las ordeñadoras de vacas contraían una forma benigna de viruela vacuna que les otorgaba protección de por vida frente a la forma humana, muy grave, con elevada mortalidad y graves e irreversibles secuelas en muchos de los supervivientes. De hecho la palabra vacuna deriva del término latino para referirse al mamífero rumiante (vacca).
Con anterioridad al desarrollo de la vacuna se practicaba la variolización, arriesgada técnica en la que las costras de supervivientes de la viruela se insertaban bajo la piel de personas sanas. Algunos contraían la viruela en toda su gravedad, muriendo en ocasiones, pero los que sobrevivían lograban inmunidad permanente. Cuando esta práctica llegó a Gran Bretaña traída por la esposa del embajador en Constantinopla (hoy día Estambul), esta metodología se usó con relativa frecuencia, antes de la observación de Jenner que conduciría a la vacuna senso stricto. Los médicos británicos viajaban por los pueblos diseminando deliberadamente la viruela de las vacas para inmunizar a la población, sobre todo a los niños. A este se le puede considerar el primer programa de vacunación.
Esta sistemática funcionó a escala local (Inglaterra), pero no cuando se trataba de inmunizar poblaciones cultural y geográficamente muy lejanas. En este sentido, el ejemplo español nunca se valoró de modo suficiente. En la época, España seguía siendo un país exótico, apenas visitado por viajeros románticos. En el año 1803 el médico alicantino Francisco Xavier de Balmis y Berenguer, cirujano de la corte del Carlos IV (una de cuyas hijas había fallecido de viruela) partió del puerto de La Coruña en la que se conocería como Real Expedición Filantrópica de la Vacuna. El barco llevaba a niños expósitos a los que se había inyectado la vacuna de la viruela. Cuando estos niños desarrollaban las costras variólicas, éstas se raspaban e injertaban bajo la piel de los brazos de otros niños. De esta manera el virus variólico se mantuvo viable durante el largo viaje oceánico, de más de dos meses.
Cuando el barco atracó en Puerto Rico (primera escala en tierras americanas), solo un niño [de la expedición] portaba el virus variólico viable, esto es, con capacidad de inmunizar. Partiendo de este niño la vacunación se fue extendiendo por los distintos países en los que atracaba el barco: tras Puerto Rico, las siguientes singladuras se produjeron en varias islas del mar Caribe, México (entonces denominada Nueva España), Guatemala, Venezuela; y continuó bordeando las dos costas de Sudamérica, en expediciones secundarias. Al cabo de diez años la expedición (no el barco original) llegó a Filipinas y algunas regiones orientales de China.
La Real Expedición Filantrópica de la Vacuna solo tuvo parangón, pero en una dimensión mucho más reducida, con el programa de vacunación variólica que Gran Bretaña llevó a cabo en India (entonces parte del imperio británico).
Cuando el virus variólico atenuado (la vacuna de la viruela) llegó en los brazos de los niños (no existía otra manera de transportarla en el largo viaje transatlántico) la enfermedad ya estaba asentada en territorio americano, donde se cree que llegó alrededor de 1518 llevado por los conquistadores, causando una enorme mortandad entre aquellas gentes carentes de cualquier tipo de resistencia genética a la infección. Es imposible conocer la morbilidad y mortalidad inicial, que algunos investigadores estiman en la mitad de la población aborigen.
Se cree que la primera epidemia en territorio americano se produjo en Boston (Norteamérica) en el año 1721. Las campañas de vacunación fueron muy polémicas, no pocas veces violentas, ante acusaciones de expandir la enfermedad. En este sentido el compromiso humanitario y la propia tragedia personal de Benjamín Franklin fue paradigmática.
En España, a diferencia de otros países europeos, la práctica de la variolización (antecesora de la vacuna) no fue popular antes de 1770. Sin embargo, se había usado, aunque esporádicamente en territorios americanos (Santiago de Chile en 1765; Caracas en 1776; Lima, en 1777; y México entre los años 1779 y 1797, por citar algunos ejemplos).
La vacuna de Edward Jenner (sustituta definitiva de la mucho más arriesgada práctica de la variolización) llegó a España en el año 1800, al año siguiente de su mención en una revista (Seminario de Agricultura y Artes). A finales de 1801, se habían llevado a cabo programas de vacunación en Cataluña, Madrid, País Vasco y Navarra, las regiones más adelantadas de un país mayoritariamente pobre y analfabeto. Todos los intentos de mantener la vacuna viable fuera del cuerpo de sus portadores fracasaron. Ello condujo a la decisión del rey Carlos IV, siguiendo las recomendaciones del Consejo de Indias, a introducir la vacuna en las posesiones ultramarinas (de Occidente y Oriente) mediante un método novedoso, y arriesgado: en los brazos de niños. La vacuna se mantendría viable pasándola de unos niños a otros.
Finalmente la expedición se dejó en manos de Francisco Xavier de Balmis y Berenguer, que formaba parte del equipo de cirujanos de Carlos IV. Este médico y cirujano había participado activamente en las vacunaciones en Madrid, además de haber traducido en 1801 un tratado escrito por Moreau de la Sarthe sobre la técnica de vacunación. El objetivo de la expedición era triple: la vacunación gratuita de la población general, el adiestramiento de los médicos y sanitarios locales, y la creación de Juntas de Vacunación en los países visitados. La Real Expedición Filantrópica de la Vacuna embarcó a varios médicos, enfermeras; y, los más importantes, veintidós niños expósitos que actuarían como portadores vivos de la vacuna durante los aproximadamente dos meses de viaje oceánico. Todos estos niños se hallaban bajo la responsabilidad de Isabel Zendala y Gómez, única mujer de la expedición.
La goleta, con el nombre de María Pita, zarpó del puerto de La Coruña un 30 de noviembre de 1803. Siguiendo la ruta habitual, para aprovechar los vientos alisios, se dirigió primero a las Islas Canarias, donde también realizaron valiosas tareas de vacunación, muy apreciadas por la población local. Desde allí iniciaron la larga travesía que les llevó a Puerto Rico, donde atracaron en febrero de 1804. A su llegada, Balmis y sus colegas constataron que la vacuna ya se había introducido en la isla cercana de St. Thomas por otra expedición danesa, para controlar una epidemia anterior.
La expedición española decidió continuar su viaje a Venezuela (marzo de 1804), sin haber completado su programa de vacunación en Puerto Rico. Durante las sucesivas campañas de vacunación se añadían nuevos niños inmunes, oriundos de las tierras visitadas, al objeto de que los virus variólicos siguieran siendo viables.
Un efecto incidental de la expedición fue que algunos niños que salieron huérfanos de España acabaron siendo adoptados en diversos países americanos, iniciando una verdadera nueva vida.
La expedición inicial de dividió en otras varias, que fueron expandiendo la vacunación por otros lugares de la entonces América Hispana que, en aquellos años, incluían también territorios sureños de lo que hoy es Estados Unidos, como Texas.
Según algunas estimaciones, solo en México (Nueva España) se vacunaron más de 100.000 niños, la población más susceptible. Con 27 niños mexicanos, Balmis inició en Acapulco en febrero de 1805 otra expedición que le llevaría a Filipinas. Con buen criterio, al velero se le bautizó con el nombre de Magallanes, pero las condiciones del viaje fueron bastante míseras (escasas raciones alimenticias, suciedad, hacinamiento). Con todo, la expedición llegó a Filipinas, donde se procedió a la vacunación hasta donde era posible. Antes de su regreso a México en 1807, como se habían comprometido con las familias de los niños embarcados, la expedición [Magallanes] hizo escalas en Cebú, Mindanao y otros lugares.
Balmis se embarcó hacia las tierras continentales de Asia (septiembre de 1805), vacunando a amplios grupos de población de la colonia portuguesa de Macaco, pero también en Guangzhou – transliterado al español como Cantón), en China.
Durante su campaña asiática, Balmis trabajó en estrecha colaboración con la British East India Company en el año 1805, curiosamente el mismo año que España y Gran Bretaña se enfrentaban bélicamente en Trafalgar (octubre de 1805).
Francisco Xavier Balmis y Berenguer regresó en una fragata portuguesa, tras una breve escala en la isla de Santa Helena en 1806 (donde casi una década después terminaría sus días, desterrado, Napoleón Bonaparte). Finalmente Balmis desembarcó en Lisboa siendo recibido más tarde por Carlos IV en septiembre de 1806.
Ya en España continuó trabajando en los programas de vacunación contra la viruela, hasta la invasión de las tropas napoleónicas.
Balmis viajó de nuevo a México focalizando su esfuerzo en la vacunación de las poblaciones indígenas. Durante su estancia en el país azteco estalló la Guerra de la Independencia [mexicana] en septiembre de 1810. En su condición de cirujano asistió tanto a los insurgentes como a los monárquicos.
En 1813 regresó a España, ya definitivamente, siendo nombrado (1815) cirujano de cámara de Fernando VII, y miembro de la Real Academia de Medicina al año siguiente (1816). Falleció en Madrid en 1819, a los 65 años.
Sería injusto no mencionar la sub-expedición Salvany, un grupo que se introdujo en las elevadas y climatológicamente adversas tierras andinas. De hecho, el propio Salvany realizó toda su expedición en precarias condiciones de salud. El grupo debió disgregarse en equipos más pequeños que, no pocas veces, tenían que ser rescatados por gentes locales. A pesar de todo visitaron y llevaron a cabo vacunaciones en poblados y misiones donde los frailes eran los únicos contactos. Salvany llegó incluso a presentar su tesis doctoral sobre aspectos de la vacunación en la Universidad de San Marcos, Lima, Perú, en noviembre de 1806. La enfermedad cardíaca que padecía se agravó durante sus viajes por las elevadas regiones de Cuzco, Nazca, Arequipa y las orillas del lago Titicaca (septiembre de 1807). Dejó constancia de haber vacunado a más de 200.000 personas en Perú. Su cada vez más precaria salud jamás doblegó su voluntad, viajando en botes, mulas e incluso a lomos de porteadores humanos. Sus días terminaron en Cochabamba, actual Bolivia, en julio de 1810.
Gragajes y Bolaños (otros miembros de la expedición Salvany) llevaron la vacuna desde Lima a Chile, alcanzando Valparaíso en diciembre de 1807. Cuatro años, y una revolución después, navegaron desde el sur de Chile hasta el puerto peruano de El Callao, concluyendo la expedición sudamericana en 1812.
1947: OTRA VEZ LA VIRUELA
Durante el siglo XX las campañas de vacunación contra la viruela habían domeñado la enfermedad. Ya no se desencadenaban los tan temidos brotes epidémicos de antaño. Tal vez por ello, cuando aparecieron algunos infectados en New York en el año 1947, poco antes del desfile de Pascua, durante una primavera excepcionalmente cálida la inquietud se adueñó de las autoridades. En este escenario adquirió notoriedad Israel Weinstein, comisionado de salud de la metrópoli. Recomendó la vacunación masiva de la población (¡alrededor de seis millones de vacunados en menos de 1 mes!), incluso si se habían vacunado cuando niños o en su condición militar durante la todavía muy reciente Segunda Guerra Mundial. El programa fue un éxito: tan solo dos personas murieron, una de ellas el paciente cero, un agente comercial que había llegado a la ciudad tras un largo viaje en autobús procedente de ciudad de México. Tuvo que ser ingresado, falleciendo unos días más tarde.
 Vacunación durante el brote de viruela de 1947 en New York
Vacunación durante el brote de viruela de 1947 en New York
Israel Weinstein que actuó con diligencia, coherencia e indubitada eficacia, renunció a su cargo en noviembre del mismo año, 1947, sin querer vivir de los réditos de su éxito.
1955: POLIOMIELITIS
El 12 de abril de 1955, el gobierno de Estados Unidos autorizó la primera vacuna contra la poliomielitis (polio). Enseguida se organizó un extenso programa de vacunación, dirigido sobre todo a los niños, las principales víctimas de la infección.
Corría el año 1955. La sociedad estadounidense estaba segregada por el color de piel, y los niños afroamericanos tenían un peor acceso a la vacunación en relación a los niños blancos por razones no siempre raciales, sino asociadas a la menor concienciación de la población negra, más pobre y con mucho peor acceso a los programas de salud (History of Vaccines Project, del College of Physicians of Philadelphia).
 Niños con secuelas de poliomielitis (fotografía no datada)
Niños con secuelas de poliomielitis (fotografía no datada)
Poco tiempo después, la vacunación generalizada se interrumpió tras notificarse que varios niños desarrollaron parálisis de tipo poliomielítica en los brazos (en que se inoculaba la vacuna) en lugar de las piernas, los miembros que, de sólito, sufrían parálisis. Más de 250 casos se atribuyeron a defectos en la fabricación de las vacunas por el laboratorio californiano Cutter Laboratories. Al parecer los virus usados para formular las vacunas no se habían inactivado del modo adecuado. El Organismo Regulador de Fármacos y Alimentos estadounidense (Food and Drug Administration) elevó sus exigencias, no solo para las vacunas, sino también para todos los medicamentos.
Tras este lamentable incidente, la vacunación contra la poliomielitis se reanudó. A la primera vacuna inyectable elaborada con virus muertos desarrollada por Jonas Salk, se añadió a partir de 1962 otra formulada con virus inactivados diseñada por Albert Sabin, cuyos primero estudios de eficacia se llevaron a cabo en la URSS, lo que llevó a que Albert Sabin fuese investigado por el comité de actividades anti-americanas. Hay que tener en cuenta que eran los años álgidos de la Guerra Fria.
Tras varias polémicas, ambas vacunas se demostraron eficaces para prevenir la polio, una infección que, hoy día, ha sido erradicada en los países desarrollados, si bien se continúan notificando casos en países con muy bajos estándares de desarrollo socioeconómico.
1976: GRIPE PORCINA
El 20 de febrero de 1976, la prensa de divulgación se hacía eco, con injustificado alarmismo, de que la más famosa y erróneamente denominada gripe española (1818-1819) había resurgido.
Un militar estadounidense en Fort Dix, New Yersey, había fallecido víctima de un tipo de gripe porcina, genéticamente idéntica al que causó la gripe española. El entonces Presidente de Estados Unidos, Gerald R. Ford se apresuró ante el Congreso estadounidense, que aprobó un presupuesto para la adquisición con extrema urgencia de más de 200 millones de dosis de vacuna. Lejos del éxito esperado, la vacuna causó un inesperado número de casos del denominado Síndrome Guillain Barré, una enfermedad neurológica (secuela conocida pero extremadamente infrecuente tras la administración de cualquier vacuna). El programa de vacunación se interrumpió, no siendo necesaria su reanudación, dado que el virus quedó constreñido al estamento militar donde había surgido, y el primer militar contagiado fue el único fallecido.
2009: GRIPE AVIAR (H1N1)
Este serotipo del virus de la gripe aviar H1N1 apareció en un niño en México durante la primavera de 2009, una estación inusual para que se produzcan brotes epidémicos de gripe. La fotografía del niño mexicano llenó la prensa divulgativa y las televisiones en todo el mundo.
Los primeros informes fueron muy alarmistas, dado que la gripe porcina se manifestaba con mayor gravedad entre niños, jóvenes y mujeres (sobre todo embarazadas), pero afortunadamente la gripe no adquirió tintes pandémicos, como se temió. Las personas de 65 o más años parecían haber desarrollado resistencia natural a la infección.
Cuando se dispuso de una vacuna monovalente (Pandemrix® desarrollada por GlaxoSmithKline), en el otoño (a los 7 meses del caso notificado en México) su utilización fue muy escasa. La irrelevancia de la amenaza pandémica sirvió de argumento para muchos grupos contrarios a la vacunación. Además, se notificaron supuestos casos de narcolepsia (un trastorno relacionado con hiperinsomnio diurno), primero en Finlandia, más tarde en otros países europeos. Sin embargo diversos estudios retrospectivos no hallaron vinculación entre la narcolepsia y la vacuna. Pandemrix® nunca se autorizó en Estados Unidos, pero sí en la Unión Europea.
2010: VACUNAS DE ROTAVIRUS PORTADORAS DEL CIRCOVIRUS PORCINO
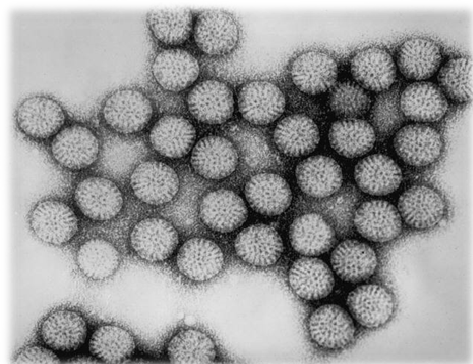 Bajo la ampliación de un microscopio electrónico (véase micro-fotografía), los rotavirus tienen una peculiar apariencia de rueda (de ahí el nombre). Es un virus ARN bicatenario sin envoltura. El virus consta de seis proteínas estructurales y cinco no-estructurales.
Bajo la ampliación de un microscopio electrónico (véase micro-fotografía), los rotavirus tienen una peculiar apariencia de rueda (de ahí el nombre). Es un virus ARN bicatenario sin envoltura. El virus consta de seis proteínas estructurales y cinco no-estructurales.
El contagio de la infección por rotavirus es vía fecal-oral, pero también a través del agua o alimentos contaminados (el virus pervive en los fómites). La infección por rotavirus es la principal causa de diarrea en niños menores de cinco años. El patrón epidemiológico de contagio es estacional, predominante durante los meses cálidos.
Los niños pueden llegar a deshidratarse, precisando ingreso hospitalario. En países pobres causa una elevada mortalidad infantil.
El circovirus es común entre los cerdos. [Existen otros circovirus que afectan a otras especies animales]. En el año 2010 se descubrió que las vacunas contra el rotavirus (Rotarix® y RotaTeq®) contenían en su composición circovirus porcino tipo 1, que no causa enfermedad ni en animales ni en el hombre, el cual se contagia por consumo de productos derivados del cerdo. La presencia de circovirus porcino no se ha mostrado dañina durante la administración de las vacunas contra el rotavirus.
De los ejemplos citados, solo la viruela se ha conseguido erradicar como enfermedad humana en 1980, no habiéndose notificado ningún nuevo caso desde entonces en todo el mundo. Conseguirlo fue una tarea titánica y prolongada en el tiempo. La lucha contra la actual pandemia [covid-19] debería aprender de las directrices seguidas por otros trabajadores sanitarios, en otras épocas, con menos medios técnicos, pero con un enfoque global e inteligente que este año aciago, a juicio de quien suscribe este texto, hemos dejado de lado.
Zaragoza, a 2 de marzo de 2021
Dr. José Manuel López Tricas
Farmacéutico especialista Farmacia Hospitalaria
Farmacia Las Fuentes
Zaragoza


